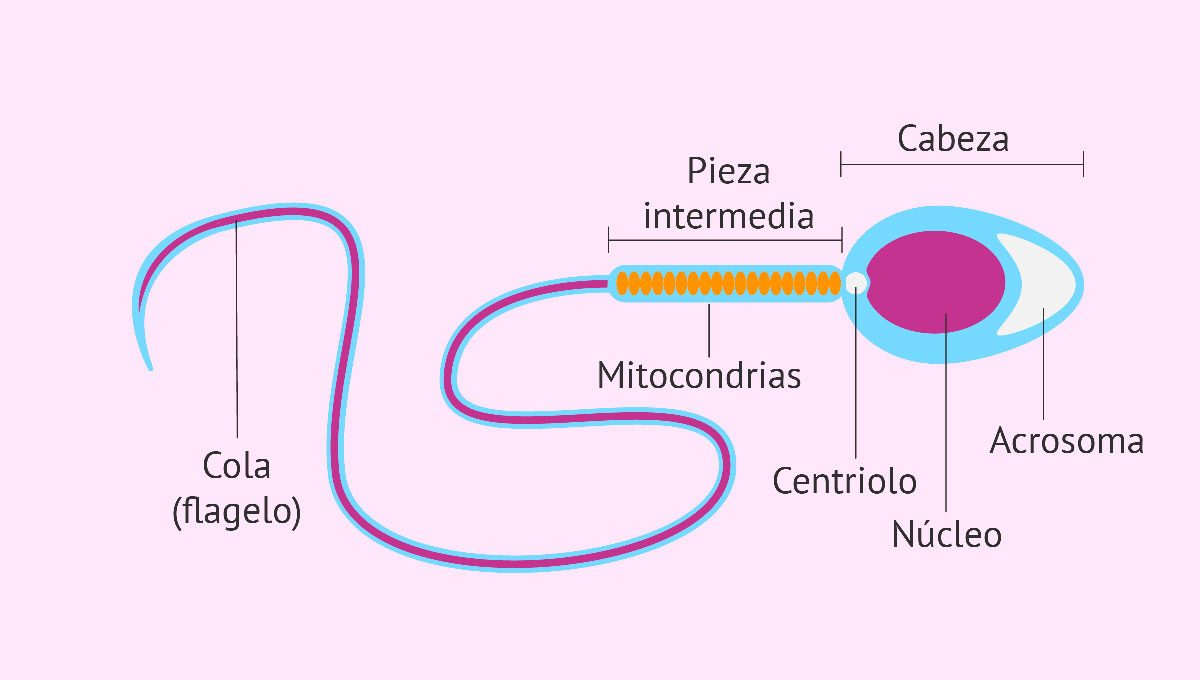
Cos’è la motilità dello sperma?
La motilità dello sperma significa movimento di sperma. È un fattore molto importante per la fertilità maschile. La bassa motilità dello spermatozoo, che i medici chiamano anche “astenospermia”, è caratterizzata, quindi, da un movimento insufficiente dello spermatozoo in avanti.
Esempio: Diagnosi della bassa motilità dello sperma
Il test di fertilità maschile esamina tre principali fattori che influenzano la capacità riproduttiva.
Durante l’analisi dello sperma, gli specialisti della fertilità valuteranno il numero di spermatozoi (concentrazione spermatica all’interno di un campione), la morfologia (la percentuale di forme “normali”) e la percentuale di motilità. Un uomo è classificato come fertile dall’OMS (Organizzazione Mondiale della Sanità), quando ha una motilità minima del 32% di grado A + grado B (vedi sotto).
Se, per esempio. lo spermatozoo “altamente progressivo mobile” di grado A era del 12% e lo sperma “mobile progressivo” di grado B del 21%, la somma è del 21% + 12% = 33%. Pertanto, l’individuo maschio sarebbe superiore al minimo del 32% e, quindi, sarebbe classificato come avere uno sperma sufficientemente mobile.
Si noti che il numero di spermatozoi (il minimo dell’OMS è 20 milioni / ml) e la morfologia dello sperma /% delle forme normali (il minimo dell’OMS è del 4%) deve essere superiore alle soglie minime dell’OMS in modo che l’uomo sia classificato come fertile.

Classificazione della motilità degli spermatozoi
Ci sono diverse classificazioni della motilità degli spermatozoi.
- Gli spermatozoi di Grado A sono i più forti e si muovono rapidamente in linea retta.
- Gli spermatozoi di Grado B stanno ancora avanzando rapidamente, tuttavia tendono a viaggiare in un percorso non diretto.
- Gli spermatozoi di Grado C sono mobili, ma non progressivi. Le loro code vibrano ma lo sperma non può avanzare.
- La classificazione finale, Grado D, si riferisce agli spermatozoi che sono completamente immobili e non possono muoversi.
Si ritiene che gli uomini con meno del 32% di motilità spermatica di grado A e di grado B abbiano una bassa motilità spermatica e siano chiamati “subfertili”. In questa situazione, gli uomini dovrebbero prendere in considerazione la possibilità di apportare modifiche allo stile di vita per contribuire a migliorare la motilità spermatica e la salute riproduttiva generale se vogliono iniziare una famiglia.
Com’è la motilità dei gradi A e B?
Il seguente video dimostra molto bene le differenze nei movimenti in avanti.
Lo sperma con mobilità di grado A si muove rapidamente e in linea retta. Queste cellule sono visibili tra 0:03 – 0:09 secondi nel prossimo video. Le cellule di motilità di grado A si spostano rapidamente da sinistra in basso a in alto a destra dello schermo.
Gli spermatozoi con grado di mobilità B sono molto visibili nella seconda clip breve tra 0:16 – 0:20. Le cellule di Grado B costituiscono la maggior parte delle cellule nella metà superiore dello schermo. Ci sono anche alcune cellule di Grado A di movimento molto veloce visibili nella metà inferiore dello schermo. Falene mobili di grado A si muovono rapidamente e in linea retta. Queste cellule sono visibili tra 0:03 – 0:09 secondi nel prossimo video. Le cellule di motilità di grado A si spostano rapidamente da sinistra in basso a in alto a destra dello schermo.
Cosa causa la bassa motilità degli spermatozoi?
Ci sono una moltitudine di cause di scarsa motilità degli spermatozoi. Alcuni di questi includono
Stress:
Quando il corpo è stressato, l’eccesso di cortisolo nel corpo e il conseguente stress ossidativo possono influenzare la produzione di sperma e la sua salute. Alleviare lo stress può aiutare a migliorare la motilità degli spermatozoi. Le strategie efficaci sono attività fisica regolare (preferibilmente sport a basso impatto come nuoto, jogging, canottaggio o ciclismo), meditazione (ad esempio, visita MBSR – google è tuo amico) e yoga. Leggi il nostro articolo sullo yoga della fertilità[nota]https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3739141/[/nota].
Alcool:
La produzione e lo sviluppo dello sperma possono essere influenzati negativamente dall’eccessivo consumo di alcool 1, dalla diminuzione della motilità e dalla salute generale dello sperma.
Calore:
Lo sperma è molto sensibile al calore. Questo è, naturalmente, il motivo per cui i testicoli sono fuori dal corpo principale. Se esposto a temperature elevate per periodi prolungati, la produzione di spermatozoi ne risentirà, causando una diminuzione della concentrazione e della mobilità degli spermatozoi. Gli aspiranti genitori non dovrebbero passare molto tempo in saune, vasche idromassaggio o altri ambienti con temperature eccessive. La biancheria intima può aiutare a mantenere lo sperma alla temperatura ottimale. Inoltre, evitare l’uso di laptop direttamente per periodi prolungati.
Sesso:
Il sesso eccessivo può influenzare il conteggio generale dello sperma e la sua motilità. Per gli uomini che cercano di generare un figlio, si raccomanda di fare sesso solo ogni due o tre giorni prima dell’ovulazione. Ciò consentirà lo sviluppo di sperma sano e vitale. Durante l’ovulazione, la frequenza dei rapporti sessuali può aumentare per contribuire a migliorare le possibilità di concepimento.
Cattiva alimentazione:
Il corpo richiede determinate vitamine e minerali per supportare la sana motilità degli spermatozoi. Una dieta carente di sostanze nutritive può influire negativamente sulla salute degli spermatozoi. Al contrario, è stato scoperto che consumare i giusti nutrienti aumenta la motilità degli spermatozoi.
Metalli pesanti:
L’esposizione a metalli pesanti attraverso alimenti trasformati a basso costo può ridurre la salute dello sperma e causare anomalie. La soluzione è smettere di mangiare fast food, cucinare di più a casa e mangiare più verdure biologiche.
Fumo:
Il fumo di tabacco ha dozzine di sostanze chimiche nocive che possono ridurre la motilità e la vitalità degli spermatozoi. Se stai provando ad iniziare una famiglia, smetti di fumare!
Bluetooth:
Due studi clinici hanno dimostrato che la radiazione Bluetooth quasi ubiquitaria dei dispositivi elettronici riduce la motilità e la vitalità degli spermatozoi [1]Agarwal et.al. (2009) Effects of radiofrequency electromagnetic waves (RF-EMW) from cellular phones on human ejaculated semen: an in vitro pilot study, Fertility and Sterility, Volume 92, issue 4, … Continue reading [2]Gutschi et.al. (2011). Impact of cell phone use on men’s semen parameters. Andrologia, Volume 43, issue 5, (pp. 312-16).Quindi spegni il bluetooth e tira fuori quei cavi di nuovo!
Genetica: una condizione genetica che causa la frammentazione del DNA può portare a una scarsa motilità degli spermatozoi. Questa condizione è spesso ereditaria.
Farmaci ricreativi: studi clinici hanno confermato che gli steroidi anabolizzanti e la marijuana danneggiano significativamente la qualità dello sperma. Se hai intenzione di generare un figlio, devi interrompere immediatamente l’uso di tali sostanze.
Farmaci a pagamento: se si stanno assumendo farmaci in abbonamento, si prega di verificare il potenziale impatto con il proprio farmacista e / o GBP o medico.
Gli spermatozoi di grado A sono i più forti e si muovono rapidamente in linea retta.
Come viene valutata la motilità degli spermatozoi?
Come parte di un’analisi dello sperma, gli spermatozoi vengono contati al microscopio in una camera di conteggio usando una griglia chiamata ematitometro.
Opzioni di trattamento per la bassa motilità dello sperma.
Esistono diversi modi per trattare la motilità dello sperma “subottimale”, a seconda della gravità:
-
Gli uomini con una motilità di grado A + B di circa il 30% possono spesso aumentare la qualità del loro sperma con cambiamenti nel loro stile di vita, come un regolare esercizio a basso impatto e una dieta più attenta con particolare attenzione al cibo e supplementi adeguati. Questo deve essere fatto per un minimo di tre mesi fino a quando una gravidanza è stata raggiunta.
- Gli uomini con una motilità di grado A + B di circa il 20% possono anche migliorare le loro letture con cambiamenti nello stile di vita e nei supplementi fino al concepimento. A seconda della storia clinica e dell’età della coppia, possono essere raccomandate tecniche di fecondazione artificiale come l’inseminazione intrauterina (IUI), l’IVF o l’ICSI. Di questi IUI è il trattamento più economico, ma ha anche i tassi di successo più bassi (10-20% delle coppie).
-
Uomini con motilità Grado A + B del 15% o meno: un urologo o un esperto di fertilità maschile valuta se una condizione medica correggibile come un varicocele può essere diagnosticata e trattata. Ancora una volta, questi uomini possono anche migliorare le loro letture con cambiamenti nello stile di vita e integratori, tuttavia, l’opzione di trattamento più efficace per questi uomini è la FIV in combinazione con ICSI.
Quali nutrienti hanno dimostrato di aumentare la motilità?
Apportare cambiamenti positivi nello stile di vita può aiutare significativamente gli uomini con problemi di fertilità. In particolare, una migliore alimentazione è un grande vantaggio.
Ci sono alcuni nutrienti che possono aiutare a migliorare la motilità degli spermatozoi.
-
È stato dimostrato che 2 g / die dell’amminoacido L-carnitina insieme alla vitamina E aumentano la motilità degli spermatozoi del 59% in un periodo di otto mesi.
- 3 g / die di L-carnitina possono aumentare la motilità dello sperma del 40% in tre mesi. [3]Vitali, G. et. al. (1995). Carnitine supplementation in human idiopathic asthenospermia: clinical results. Drugs under experimental and clinical research. Volume 21, Issue 4, pp. 157-9.
- È stato dimostrato che 2000 mg / die di vitamina C aumentano la motilità degli spermatozoi del 39% entro due mesi.[4]Akmal, M. et. al. (2006). Improvement in human semen quality after oral supplementation of vitamin C. Journal of Medicinal Food. Volume 9, Issue 3, (pp. 440-2).
- È stato dimostrato che 4 mg / die di licopene carotene aumentano la motilità degli spermatozoi del 25% in 3 mesi.[5]Gupta, N. and Kumar, R. (2002). Lycopene therapy in idiopathic male infertility – a preliminary report. International Urology and Nephrology. Volume 34, Issue 3, (pp. 369-72).
- È stato rilevato che 200 mg di selenio combinati con 400 UI di vitamina E migliorano la motilità, la morfologia o entrambi nel 53% dei pazienti durante un periodo di prova di 14 settimane. [6]Moslemi, M. and Tavabakhsh, S. (2011). Selenium-vitamin E supplementation in infertile men: effects on semen parameters and pregnancy rate. International Journal of General Medicine. Volume 4, (pp. … Continue reading
- Bassi livelli di vitamina D sono associati a scarsa motilità degli spermatozoi. [7]Hammoud, A. et. al. (2012). Association of 25-hydroxy-vitamin D levels with semen and hormonal parameters. Asian Journal of Andrology. Volume 14, Issue 6, (pp. 855-9). [8]Tartagni, M. et al. (2015). Males with low serum levels of vitamin D have lower pregnancy rates when ovulation induction and timed intercourse are used as a treatment for infertile couples: results … Continue reading

Come funzionano questi nutrienti?
I nutrienti come la L-carnitina, le vitamine E e C, il selenio e il licopene sono potenti antiossidanti. Questi composti possono aiutare a prevenire lo stress ossidativo nelle cellule.
Questo è importante per lo sperma mentre matura. Questa attività antiossidante può aiutare a proteggere lo sviluppo degli spermatozoi e garantire una sana motilità.
Gli alimenti arricchiti con L-carnitina includono carne magra e pesce, noci, semi, cavoletti di Bruxelles, carciofi, asparagi, broccoli, prezzemolo e cavoli.
Alimenti per la motilità degli spermatozoi
Alcune delle migliori fonti di vitamina E includono cavoli, mandorle, senape, spinaci, avocado e semi di girasole. Gli agrumi sono una buona fonte di vitamina C, insieme a foglie verde scuro, bacche e pomodori.
Per migliorare l’assunzione dell’elemento traccia del selenio, gli uomini dovrebbero mangiare più noci del Brasile, funghi, semi di chia, semi e verdure verdi.
Il licopene è un carotenoide rosso brillante che si trova in alte concentrazioni nei pomodori, cocomeri, papaia e carote rosse.
La vitamina D è importante per lo sviluppo dello sperma. Aiuta a mantenere la qualità dello sperma e il numero di spermatozoi. Il corpo produce vitamina D dopo l’esposizione della pelle alla luce solare. Se questo è insufficiente, può verificarsi una carenza di questa vitamina.
Migliora la fertilità della motilità degli spermatozoi con i micronutrienti
Diversi micronutrienti come vitamine, vitaminoidi, amminoacidi e oligoelementi si sono dimostrati efficaci nel migliorare la quantità, la mobilità e la forma dello sperma. Questo si traduce direttamente in una migliore qualità complessiva dello sperma e, quindi, in una maggiore probabilità di gravidanza.
Migliora la tua fertilità con i micronutrienti
Diversi micronutrienti come vitamine, vitaminoidi, amminoacidi e oligoelementi si sono dimostrati efficaci nel migliorare la quantità, la mobilità e la forma dello sperma. Questo si traduce direttamente in una migliore qualità complessiva dello sperma e, quindi, in una maggiore probabilità di gravidanza.

Per questi motivi, gli integratori alimentari per la fertilità maschile sono sicuramente raccomandati come primo passo nel trattamento dell’oligospermia e dell’astenospermia.
Anche gli uomini che non hanno ancora effettuato un test di analisi dello sperma beneficeranno della supplementazione di micronutrienti per garantire che siano in grado di fornire sperma di alta qualità.
Non ci sono controindicazioni o effetti collaterali a questa forma di aumento dello sperma naturale.
Una descrizione eccellente e dettagliata di molti studi può essere trovata in Male Infertility di Steven Sinclair: Considerazioni nutrizionali e ambientali.
Una vasta gamma di integratori per la fertilità maschile sono disponibili sul mercato britannico.
Tuttavia, i prodotti differiscono notevolmente per prezzo e composizione.
Menfertility.org ne ha confrontati 10 in termini di rapporto qualità-prezzo e di nutrienti forniti.
I nutrienti più efficaci per la fertilità maschile
Numerosi studi hanno dimostrato che i nutrienti altamente dosati hanno un impatto potenzialmente significativo sulla qualità generale degli spermatozoi.
- È stato dimostrato che l’aminoacido L-arginina aumenta il numero e la motilità degli spermatozoi.[10]http://www.altmedrev.com/publications/5/1/28.pdf [11]http://www.ncbi.nlm.nih.gov/pubmed/7701414
- È stato scoperto che un altro amminoacido, L-carnitina, migliora significativamente la concentrazione (conteggio) di sperma e motilità in un periodo relativamente breve di sole 8 settimane.[12]http://www.ncbi.nlm.nih.gov/pubmed/12568837 [13]http://www.ncbi.nlm.nih.gov/pubmed/8085668
- È stato dimostrato che la vitamina D migliora il conteggio, la motilità e la morfologia dello sperma. [14]http://www.ncbi.nlm.nih.gov/pubmed/21427118
- È stato dimostrato che la vitamina B9, meglio conosciuta come acido folico, aumenta il conteggio, la motilità e la morfologia. [15]http://www.ncbi.nlm.nih.gov/pubmed/20978181
- Lo zinco migliora il sistema immunitario e migliora significativamente il numero di spermatozoi in combinazione con l’acido folico.[16]http://www.ncbi.nlm.nih.gov/pubmed/11872201
- È stato scoperto che il selenio in combinazione con la vitamina E migliora la motilità[17]http://www.ncbi.nlm.nih.gov/pubmed/21403799 [18]http://www.ncbi.nlm.nih.gov/pubmed/12623744 [19]http://www.ncbi.nlm.nih.gov/pubmed/8862739
Tutti i supplementi di fertilità maschile nel nostro test più vasto includono molti di questi nutrienti contemporaneamente, anche se a una dose più bassa. Questo è un modo conveniente per rendere questo tipo di terapia per la fertilità accessibile e richiede l’assunzione di un solo integratore all-in-one invece di molti.
Per saperne di più sugli effetti dei singoli nutrienti e su come confrontare i diversi integratori, leggi la recensione su integratori Fertilitamaschile.com.
OTTIENI IL TUO PIANO DI FERTILITÀ E LO STILE DI VITA LIBERO CON 12 RICETTE DELIZIOSE E IL PIANO DI PASTI GRATUITI PER LA FERTILITÀ MASCHILE
BIBLIOGRAFIA
References
| ↑1 | Agarwal et.al. (2009) Effects of radiofrequency electromagnetic waves (RF-EMW) from cellular phones on human ejaculated semen: an in vitro pilot study, Fertility and Sterility, Volume 92, issue 4, (pp.1318-25) |
|---|---|
| ↑2 | Gutschi et.al. (2011). Impact of cell phone use on men’s semen parameters. Andrologia, Volume 43, issue 5, (pp. 312-16) |
| ↑3 | Vitali, G. et. al. (1995). Carnitine supplementation in human idiopathic asthenospermia: clinical results. Drugs under experimental and clinical research. Volume 21, Issue 4, pp. 157-9. |
| ↑4 | Akmal, M. et. al. (2006). Improvement in human semen quality after oral supplementation of vitamin C. Journal of Medicinal Food. Volume 9, Issue 3, (pp. 440-2). |
| ↑5 | Gupta, N. and Kumar, R. (2002). Lycopene therapy in idiopathic male infertility – a preliminary report. International Urology and Nephrology. Volume 34, Issue 3, (pp. 369-72). |
| ↑6 | Moslemi, M. and Tavabakhsh, S. (2011). Selenium-vitamin E supplementation in infertile men: effects on semen parameters and pregnancy rate. International Journal of General Medicine. Volume 4, (pp. 99-104). |
| ↑7 | Hammoud, A. et. al. (2012). Association of 25-hydroxy-vitamin D levels with semen and hormonal parameters. Asian Journal of Andrology. Volume 14, Issue 6, (pp. 855-9). |
| ↑8 | Tartagni, M. et al. (2015). Males with low serum levels of vitamin D have lower pregnancy rates when ovulation induction and timed intercourse are used as a treatment for infertile couples: results from a pilot study. Reproductive Biology and Endocrinology. Volume 13, (pp. 127). |
| ↑9 | Imhof, Martin et al., “Improvement of sperm quality after micronutritient supplementation”, e-SPEN, the European e-Journal of Clinical Nutrition and Metabolism, Epub published ahead of print. |
| ↑10 | http://www.altmedrev.com/publications/5/1/28.pdf |
| ↑11 | http://www.ncbi.nlm.nih.gov/pubmed/7701414 |
| ↑12 | http://www.ncbi.nlm.nih.gov/pubmed/12568837 |
| ↑13 | http://www.ncbi.nlm.nih.gov/pubmed/8085668 |
| ↑14 | http://www.ncbi.nlm.nih.gov/pubmed/21427118 |
| ↑15 | http://www.ncbi.nlm.nih.gov/pubmed/20978181 |
| ↑16 | http://www.ncbi.nlm.nih.gov/pubmed/11872201 |
| ↑17 | http://www.ncbi.nlm.nih.gov/pubmed/21403799 |
| ↑18 | http://www.ncbi.nlm.nih.gov/pubmed/12623744 |
| ↑19 | http://www.ncbi.nlm.nih.gov/pubmed/8862739 |